SIU: SACD2020;1507:016
Contacto Autor: asder_rl@hotmail.com
Aceptado: 20 de junio de 2020
Andrés Felipe Escudero Sepúlveda, residente de Cirugía General1; Carla Roccuzzo, residente de Cirugía General1; Jessica Paola Medina Pereira, residente de Cirugía General1; Alexandra Nathaly Vicente Rodríguez, residente de Cirugía General1; Ángela Sofia Fonseca Consuegra, Cirujana General.
1Hospital de Trauma y Emergencias “Dr. Federico Abete”, Buenos Aires, Argentina.
Se presenta el caso de una paciente con apendicitis aguda complicada con plastrón apendicular abscedado y colecciones abdominales, con manejo no operatorio y terapia miniinvasiva con drenaje percutáneo, con resolución favorable de su patología, sin complicaciones, y a seguimiento a 6 meses no recurrencia. Se realizó una Revisión de la literatura sobre el manejo de la apendicitis aguda complicada, con el fin de aclarar conceptos y proporcionar herramientas para la toma de decisión de este valioso recurso terapéutico. Se concluye que el uso de drenaje percutáneo en la actualidad es recomendado. Presenta algunas limitaciones como el no poder obtener una muestra para estudio anatomopatológico, no pudiendo descartar la patológica maligna del apéndice cecal.
Nivel de evidencia: III
Introducción
La apendicitis aguda (AA) es un trastorno inflamatorio gastrointestinal agudo más común del apéndice cecal tanto en niños como adultos,1 además es la emergencia quirúrgica más común además de ser la patología y la causa principal de abdomen quirúrgico.2,3 El riesgo estimado de presentar un cuadro de apendicitis aguda en algún momento de la vida está estimado en un 10%.4 El riesgo por sexo es del 8,6% en hombres y 6,7% en mujeres.2
La AA en la mayoría de los casos se debe a la obstrucción del lumen del apéndice, que produce obstrucción del drenaje venoso, arterial y linfático, además de gangrena y ruptura distal si no hay tratamiento oportuno; lo que puede evolucionar a una peritonitis.5,6
La AA se clasifica en simple y compleja/complicada. La apendicitis aguda simple o no complicada (AANC) comprende las etapas supurativa o flegmonosa (inflamación transmural, trombosis o ulceración) con o sin pus extramural. Y la apendicitis aguda complicada (AAC) corresponde a la etapa gangrenosa (inflamación transmural con necrosis), perforación y la formación de abscesos (pélvico/abdominal).1 De la población con AA puede presentar AAC es de 3,8 a un 30% según las series.1,2
Aproximadamente del 2 al 10% de pacientes con AA, que son admitidos a un hospital, presentan tardíamente una masa cerrada palpable en el cuadrante inferior derecho del abdomen, definida como plastrón apendicular (PA).7 La tasa de esta presentación va en aumento debido a la tendencia del manejo de la AA solo con la terapia antibiótica o conservadora. Lo que además se asocia a un riesgo de recurrencia al año de un 15,4% a 77%.2,5,8
La AA sin tratamiento oportuno por lo general puede evolucionar hacia una perforación apendicular, generando peritonitis asociado a la translocación bacteriana;6 esta es una entidad de mayor gravedad, aunque, el organismo puede controlar parcialmente este proceso iniciando una reacción peritoneal. Esta formación está dada por la adherencia de asas del intestino delgado y del epiplón mayor alrededor del apéndice inflamado, como respuesta defensiva que limita la peritonitis generando un PA.2,9 Razón por la cual se considera al PA una variante evolutiva de la AA.10 En consecuencia se denomina absceso apendicular o plastrón apendicular abscedado (PAa) cuando hay colección de pus.5,11 Esta complicación se presenta del 2 al 7% de las AA.7
Su presentación clínica consiste en dolor abdominal migratorio de epigastrio a FID, signos como el de Blumberg, Signos de Rovisng, defensa muscular, nausea y vomito, hiporexia y anorexia.12 Estos complementados con un laboratorio clínico; hemograma, hacen parte de los Criterios de Alvarado para su diagnóstico.13-15 Aunque existen otras escalas para la evaluación como la de RIPASA, no se demostró diferencias estadísticamente significativas comparada con la Escala de Alvarado modificada; Escala de RIPASA: sensibilidad del 93.3% y especificidad 8.3%, VPP 91.8%, VPN 10.1%. Escala de Alvarado modificada: sensibilidad 75%, especificidad 41.6%, VPP 93.7%, VPN 12.5%.14
Aunque existe acuerdo general en que el tratamiento adecuado y/o correcto de la AANC o temprana es la apendicectomía inmediata, el tratamiento de aquellos pacientes que se presentan con PA sigue siendo controversial.9,16
En cuanto al tratamiento: hay dos líneas, la primera que ha sido el tratamiento estándar por más de un siglo, consiste en realizar la apendicetomía y una segunda que consiste en la realización de un tratamiento conservador o no operatorio (TNO).4 La apendicetomía es un procedimiento quirúrgico con baja mortalidad, aunque puede asociarse con morbilidad postoperatoria y una menor tasa de recurrencia. En contraparte el TNO presenta menos complicaciones, pero una tasa más baja de efectividad y una tasa de recurrencia más alta.4 Para el tratamiento TNO apendicular se establecen criterios presentados en la tabla 1.5,9,17,18
La apendicectomía inmediata puede ser técnicamente exigente. La exploración a menudo termina en una resección ileocecal o una hemicolectomía derecha.9,10 Recientemente, las condiciones para el tratamiento conservador de estos pacientes han cambiado debido al desarrollo de la TC y la ecografía, lo que ha mejorado el diagnóstico de inflamación cerrada y ha facilitado el drenaje de los abscesos intraabdominales.10 Los nuevos antibióticos eficientes también han brindado nuevas oportunidades para el tratamiento no quirúrgico de la apendicitis complicada.6
El pronóstico de AA es bastante bueno si se realiza un diagnóstico precoz y un tratamiento temprano de la patología, con diferencias en su tasa de éxito o recurrencia dependiendo de si realizamos un manejo o no operatorio.11
Materiales y métodos
Se realizaron búsquedas en PubMed/MEDLINE, EMBASE, Cochrane Library and Google Scholar databases, BIREME y Scielo hasta el 1 de junio del 2020 para artículos que describen el diagnóstico o el tratamiento de la AAC, PA y PAa.
Caso clínico
Paciente femenina de 16 años con antecedente de hipotiroidismo, medicada con levotiroxina 10mcg/día, ciclo menstrual irregular con ultima menstruación hace 2 meses, tratamiento con ciprofloxacina dos semanas previas por cuadro de infección urinaria. Con clínica de fiebre de 1 mes de evolución asociado a dolor en fosa iliaca derecha (FID)
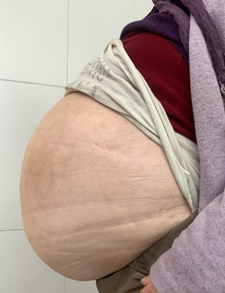
Ingresa por urgencias con examen físico abdomen asimétrico por leve distensión abdominal en hemiabdomen inferior derecho, a la palpación sensación de masa dolorosa, no móvil. Se toma laboratorio con leucocitosis de 13100cel/mm3y un sedimento urinario no patológico. Radiografía de abdomen de pie con evidencia de distensión de asas de intestino delgado (Imagen 1).
Ecografía con reporte a nivel de FID imagen ovalada con escasa señal Doppler periférica, áreas con artefacto Ring Down, 80x50x52mm, adyacente se visualiza un asa intestinal de aspecto edematoso con paredes de hasta 4mm, aperistáltica, no compresible, que impresiona terminar en fondo de saco ciego, de 10 mm de diámetro asociado a líquido libre en leve cantidad.
Aumento de la ecogenicidad de la grasa mesentérica adyacente.
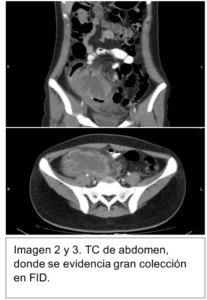
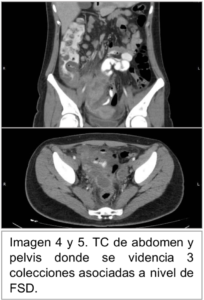
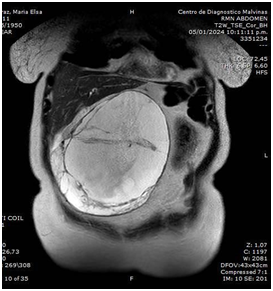
Ante los hallazgos se realiza Tomografía Computarizada (TC) de abdomen y pelvis doble contrastada, evidencia en FID imagen compatible con colección de 96x56x46mm con pared de 10mm que realza con contraste (Imagen 2 y 3), la cual no tiene plano de clivaje con asas intestinales y el ciego. Se observa en Fondo de saco de Douglas 3 imágenes de similares características compatibles con colecciones (Imagen 4 y 5).
Se realiza diagnóstico de PAa, se interconsulta con servicio de infectología que indica manejo con metronidazol 500mg cada 8 horas y Cefazolina 1gr cada 6 horas endovenosos (EV).
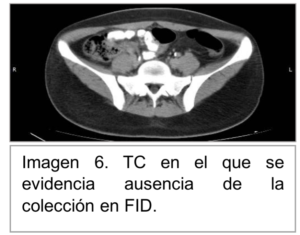
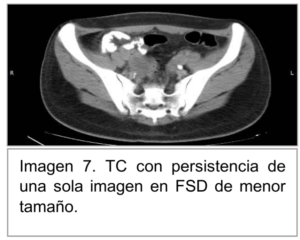
Se opta por realizar drenaje percutáneo guiado por TC. Donde se drena liquido purulento fétido, se deja multipropósito de 10 French. Se solicita cultivo con rescate a las 48 horas de diplococos Gram positivos y levaduras. Se ajusta al tratamiento Fluconazol 200mg EV día. Control TC postdrenaje percutáneo se observa la desaparición de la colección FID y desaparición de 2 de 3 colecciones en FSD. Con la persistencia de una colección de menor tamaño a este nivel (Figura 6 y 7).
Paciente con evolución favorable, mejoría del dolor en FID, drenaje persiste purulento por 2 días, al tercer día escaso seroso, hemograma con leucocitos de 7,300cel/mm3 se realiza ecografía control e indicación de egreso con drenaje percutáneo. Se rota a antibioticoterapia oral con Amoxicilina/Acido Clavulánico 1gr cada 8 horas y Fluconazol 150mg cada día por 5 días, al quinto día con control de laboratorio y ecográfico se indica el retiro del drenaje.
Discusión
La AA es uno de los principales motivos de consulta e intervención quirúrgica en los servicios de urgencias y debe ser tratada oportunamente dado que puede evolucionar hacia una perforación apendicular y con ello a una peritonitis, un plastrón o absceso apendicular, hecho que ocurre en aproximadamente un 10%, incrementando las morbilidades, tiempo de reposo y estadía hospitalaria.6,10
El manejo terapéutico de la AAC ha evolucionado significativamente. Si bien hace algunas décadas el tratamiento era únicamente del cirujano general, con el advenimiento de las distintas técnicas aportadas por la cirugía mínimamente invasiva como el drenaje percutáneo. En el metaanálisis realizado por Darwazeh et al en 2016, se reporta que el 20% de los pacientes con TNO requerirán este manejo miniinvasivo.17 A su vez se ha convertido en una opción terapéutica y eficaz para el manejo inicial de aquellos pacientes con AAC asociando siempre antibióticos intravenosos de amplio espectro en su terapéutica. Zerem et al en 2006, demostró que la apendicectomía se evitó en 16/25 pacientes en el grupo de drenaje percutaneo y 2/25 pacientes en el grupo sin drenaje durante el seguimiento con RR de 0,39 (IC 0,22-0,62; p<0,05).18 Aunque en el metaanálisis de la serie de Cheng en 2015 no evidencia significancias estadísticas entre el uso o no de drenaje. Para la resolución de PAa, colecciones intraabdominales y absceso pélvico.16
A pesar de métodos como la TC para la evaluación del abdomen agudo y como imagen Gold Estándar en el diagnóstico de la AA, los casos de AAC se mantienen estables durante las últimas 3 décadas.19 Hae Young Kim et al, en su Revisión sistemática y metaanálisis en 2018, encontró que en la TC identificar el apendicolito extraluminal, el absceso, grosor de la pared apendicular, el aire extraluminal, el íleo, el líquido periapendicular, la ascitis, el aire intraluminal y el apendicolito intraluminal mostraron una especificidad agrupada >70%, con sensibilidad limitada. En contra parte la reticulación grasa periapendicular mostró alta sensibilidad del 94%, con baja especificidad 40%.20
La patología maligna en la AA establecida mediante estudio histopatológico es del 0,9 al 1,4%, pero en los casos a PA puede llegar al 5,9 al 12%, lo que hace del TNO un tratamiento con una limitación diagnostica para descartarla.3,7,19 Como es el caso de nuestra paciente.
Las complicaciones intraoperatorias como postoperatorias en el manejo TNO corresponde a un 37% y la realización de apendicetomía abierta o laparoscópica electiva a un 43% en la serie presentada por Claure et al de 5 años de experiencia.10 En nuestra paciente no se presentó complicaciones.
El manejo TNO asociado a alternativas miniinvasivas como el drenaje percutáneo vienen siendo una propuesta favorable para la resolución de los PAa y para el drenaje de colecciones asociadas, con una tasa de éxito que puede alcanzar el 91%.5 Lo que se puede observar en este caso en particular.
En el caso de la resolución quirúrgica, hay dos líneas terapéuticas, la de cirugía de emergencia y la cirugía a intervalo, en el metaanálisis de Zaza et al en 2019, la comparación del grupo de cirugía de emergencia y el grupo de cirugía de intervalo reveló que el grupo de cirugía de intervalo se caracterizó por un tiempo de operación más corto (IC: 8.39-52.82, p=0.008), un número menor de complicaciones postoperatorias (IC: 1.23-9.57, p=0.02) y también con estadía hospitalaria postoperatoria más corta (IC: 0.60-4.0, p=0.009).7
La estancia hospitalaria hasta el hundimiento de los signos clínicos y ecográficos fue significativamente más corta (p<0.001) en el grupo de drenaje, con una diferencia media de 6.4 días (IC: 5.0-7.9; p<0,05).18
En cuanto a los costos en salud en comparación del TNO y la cirugía de intervalo, Ryohei et al, en 2019. Demostró que los costos médicos para la cirugía en el grupo de intervalo fueron más bajos que en el grupo de cirugía de emergencia (p=0,002), pero los costos médicos totales de este grupo fueron más altos (p< 0,01).21
En este caso el paciente tuvo una excelente evolución, otorgándole el alta hospitalaria a los 8 días, sin la necesidad de realizar una apendicetomía electiva, cumpliendo con los criterios de la tabla 1. Reduciendo el tiempo de estancia hospitalaria y contribuyendo a una pronta reinserción laboral. Se realizó controles periódicos al 1, 3 y 6 meses de pop sin presentar comorbilidades o complicaciones.
Conclusión
La AAC y su presentación como PAa, tiene un manejo controvertido entre el TNO, uso de Drenaje percutáneo y la resolución quirúrgica sea de emergencia o en intervalo, demostrando ventajas y desventajas en cada una de estas opciones terapéuticas. Lo que debe hacer pensar que la resolución esta en gran medida relacionada con la experiencia del cirujano y la disponibilidad de recursos y especialistas de otras áreas en la institución hospitalaria donde se recibe al paciente.
El uso de drenaje percutáneo para la resolución de las colecciones abdominales y la PAa, puede ser una valiosa herramienta terapéutica. El uso de esta dependerá de la experiencia del personal y la existencia de este recurso en la institución.
Bibliografía
1. Van Den Boom AL, De Wijkerslooth EML, Wijnhoven BPL. Systematic Review and Meta-Analysis of Postoperative Antibiotics for Patients with a Complex Appendicitis. Dig Surg. 2020;37(2):101–10.
2. Gavriilidis P, de’Angelis N, Katsanos K, Di Saverio S. Acute Appendicectomy or Conservative Treatment for Complicated Appendicitis (Phlegmon or Abscess)? A Systematic Review by Updated Traditional and Cumulative Meta-Analysis. J Clin Med Res. 2019;11(1):56–64.
3. Pantoja Pachojoa D, Bruno M, Parodi M, Viscido G, Mandojana F. Patología apendicular: de lo frecuente a lo infrecuente. Methodo Investig Apl a las Ciencias Biológicas. 2017;2(4):126–8.
4. Yang Z, Sun F, Ai S, Wang J, Guan W, Liu S. Meta-analysis of studies comparing conservative treatment with antibiotics and appendectomy for acute appendicitis in the adult. BMC Surg. 2019;19(1):1–10.
5. Brainsky A, Salamanca E, Varón C, Roa J, Diaz D, Bonilla E. Controversias en el manejo del plastrón y el absceso apendicular: reporte de un caso. Rev colomb cir. 2004;190–4.
6. Farfan Mejia AS, García Murillo GL, Tutiven Murillo MK, Zambrano Vélez AD. Plastrón apendicular como complicación de apendicitis aguda en pacientes adultos. Rev Cientifíca Mundo la Investig y el Conoc [Internet]. 2018;2(2):357–66. Available from: https://reciamuc.com/index.php/RECIAMUC/article/view/97
7. Demetrashvili Z, Kenchadze G, Pipia I, Khutsishvili K, Loladze D, Ekaladze E, et al. Comparison of treatment methods of appendiceal mass and abscess: A prospective Cohort Study. Ann Med Surg [Internet]. 2019;48(July):48–52. Available from: https://doi.org/10.1016/j.amsu.2019.10.016
8. Fugazzola P, Coccolini F, Tomasoni M, Stella M, Ansaloni L. Early appendectomy vs. conservative management in complicated acute appendicitis in children: A meta-analysis. J Pediatr Surg [Internet]. 2019;54(11):2234–41. Available from: https://doi.org/10.1016/j.jpedsurg.2019.01.065
9. Villalón F, Villanueva A, Suñol MA, Garay J, Arana J, Jimênez J, et al. Tratamiento y seguimiento del plastrón apendicular. Cir Pediatr. 2013;26(4):164–6.
10. Claure P, Linacre V, Lagos J, Guelfand M, López P, Guitérrez P, et al. Plastrón apendicular. Experiencia de 5 años. Rev Cir Infant [Internet]. 2004;14:83–7. Available from: http://www.acacip.org.ar/revista/140119.pdf
11. Vergara Dagobeth E, Ortiz MM, Andrés D, García V. PLASTRÓN APENDICULAR SECUNDARIO A APENDICITIS AGUDA DE PRESENTACIÓN CLÍNICA ATÍPICA: UN REPORTE DE CASO Y REVISIÓN DE LA LITERATURA. Appendicular Plastron Secondary To Acute Appendicitis With Atypical Clinical Presentation: Case Report And Literature Revi. REVISALUD Unisucre [Internet]. 2013;1(2):2339–4072. Available from: https://revistas.unisucre.edu.co/index.php/revisalud/article/viewFile/108/108
12. el Salgado-Nesme N, ar Vergara-Fernandez O. Resultados basados en evidencia y nuevos tratamientos de la enfermedad pilonidal. Cir Gen. 2011;33(S1):86–9.
13. Meléndez Flores JE, Cosio Dueñas H, Sarmiento Herrera WS. Sensibilidad y especificidad de la Escala de Alvarado en el diagnóstico de pacientes atendidos por apendicitis aguda en Hospitales del Cusco. Horiz Médico. 2019;19(1):13–8.
14. Díaz-Barrientos CZ, Aquino-González A, Heredia-Montaño M, Navarro-Tovar F, Pineda-Espinosa MA, Espinosa de Santillana IA. Escala RIPASA para el diagnóstico de apendicitis aguda: comparación con la escala de Alvarado modificada. Rev Gastroenterol México. 2018;83(2):112–6.
15. Peralta R KV, Caballero R CA, Mora V M del P. Validez diagnóstica de la escala de Alvarado en pacientes con dolor abdominal sugestivo de apendicitis, en un hospital de tercer nivel, del sur de Bogotá. Rev UDCA Actual Divulg Científica. 2017;20(1):5–11.
16. Cheng Y, Xiong X, Lu J, Wu S, Zhou R, Lin Y, et al. Early versus delayed appendicectomy for appendiceal phlegmon or abscess. Cochrane Database Syst Rev. 2015;2015(4).
17. Darwazeh G, Cunningham SC, Kowdley GC. A systematic review of perforated appendicitis and phlegmon: Interval appendectomy or wait-And-see? Am Surg. 2016;82(1):11–5.
18. Zerem E, Salkic N, Imamovic G, Terzić I. Comparison of therapeutic effectiveness of percutaneous drainage with antibiotics versus antibiotics alone in the treatment of periappendiceal abscess: Is appendectomy always necessary after perforation of appendix? Surg Endosc Other Interv Tech. 2007;21(3):461–6.
19. Teixeira FJR, do Couto Netto SD, Akaishi EH, Utiyama EM, Menegozzo CAM, Rocha MC. Acute appendicitis, inflammatory appendiceal mass and the risk of a hidden malignant tumor: A systematic review of the literature. World J Emerg Surg. 2017;12(1):1–12.
20. Kim HY, Park JH, Lee YJ, Lee SS, Jeon J, Lee KH. Systematic Review and Meta- Analysis of CT Features for Differentiating Complicated and Uncomplicated Appendicitis. Radiology. 2018;287(1).
21. Watanabe R, Otsuji A, Nakamura Y, Higuchi T, Takahashi A, Saito T, et al. Superior outcomes (but at higher costs) of non-operative management with interval appendectomy over immediate surgery in appendicitis with abscess: Results from a large adult population cohort. Asian J Endosc Surg. 2020;13(2):186–94.