SIU: SACD2020;1507:010
Contacto Autor: manuelfccabrera@hotmail.com
Aceptado: 25 de junio de 2020
1Hospital de Trauma y Emergencias Dr. Federico Abete, Buenos Aires, Argentina.
La lesión duodenal es una entidad poco frecuente potencialmente mortal, multifactorial; siendo las causas más comunes, la lesión duodenal por trauma abdominal y por úlcera duodenal; debido al avance en la cirugía, es cada vez menos frecuente encontrar casos que reporten lesión duodenal como complicación de una cirugía, por lo cual esta causa es muy rara. La lesión duodenal, tiene una forma de presentación clínica inespecífica, manifestándose en algunos casos con una fístula duodenocutánea, la cual es una entidad con una gran complejidad y con elevada morbimortalidad, que requiere un manejo y tratamiento multidisciplinario.
Describimos el caso de un paciente con fístula duodenocutánea como manifestación de lesión duodenal, secundaria a lumbotomia más drenaje de absceso de celda renal derecha, el cual fue manejado mediante cirugía y colocación de un sistema de vacío y compactación (SIVACO) con evolución favorable, resolviendo a los 24 días.
Introducción
La lesión del duodeno es una entidad poco frecuente, por lo cual diagnosticarla constituye un reto para el cirujano, no identificarla a tiempo aumenta la morbimortalidad, su lesión se produce más frecuentemente por traumas abdominales y úlceras duodenales (Aiolfi et al., 2019; Baeza Herrera et al., 2012; Castellví Valls et al., 2006; García Santos et al., 2015; Rodríguez García et al., 2019; Viñas Trullen et al., 2007; Wainstein & Beninka, 2014), encontrándose a los procedimientos quirúrgicos como una causa infrecuente; señalando algunos autores, como anecdótica su presentación por esta causa. (Durán Muñoz Cruzado et al., 2019; Martínez Ordaz et al., 2003; Rodríguez García et al., 2019; Sánchez Chapado et al., 1998)
Según la literatura revisada, entre las causas de lesión duodenal tenemos: espontáneas, trauma abdominal, úlcera duodenal, neoplasias, litiasis, divertículo duodenal, secundaria a procedimientos; como, endoscopia – Colangiopancreatografía retrógrada endoscópica (CPRE) o procedimientos quirúrgicos en abdomen o retroperitoneo. (Aiolfi et al., 2019; Baeza Herrera et al., 2012; Castellví Valls et al., 2006; El Ters, 2002; García Santos et al., 2015; Guardado Bermúdez et al., 2013; Gutiérrez & Martínez, 2009; Jiménez Cubedo et al., 2018; Martínez Ordaz et al., 2003; Perea Del Pozo et al., 2019; Rodríguez García et al., 2019; Sánchez Chapado et al., 1998; Viñas Trullen et al., 2007)
La sintomatología de una perforación duodenal es inespecífica, y varía de acuerdo a la etiología de la misma, generalmente el paciente presenta dolor abdominal con o sin signos de irritación peritoneal, náuseas, vómitos, hematemesis, melena, hipotensión, fiebre (Castellví Valls et al., 2006; Perea Del Pozo et al., 2019; Tienza et al., 2012; Vieiro et al., 2013). Si la causa de la lesión del duodeno es una complicación de un procedimiento quirúrgico, además de la sintomatología señalada, la lesión duodenal puede manifestarse como una fístula, la cual se define como la comunicación anormal entre dos superficies epitelizadas (Wainstein & Beninka, 2014). Las fistulas se las clasifica como: internas, externas o mixtas; superficiales o profundas; simples o complejas (si tienen una cavidad intermedia); agudas o crónicas; de bajo, moderado o alto gasto. La fístula entero cutánea, a pesar de los avances en su manejo tienen una elevada morbimortalidad, debido a que ocasionan un importante desequilibrio hidroelectrolítico, sepsis y desnutrición (Durán Muñoz Cruzado et al., 2019; Martínez Ordaz et al., 2003; Sánchez Chapado et al., 1998; Wainstein & Beninka, 2014)
En la lesión duodenal los estudios de laboratorio son poco específicos, nos pueden señalar leucocitosis, descenso de hemoglobina y hematocrito, aumento de amilasa (Asensio et al., 2005; Durán Muñoz Cruzado et al., 2019); siendo de mejor ayuda los estudios de imagen, como la Radiografía de tórax y abdomen que nos podrán indicar neumomediastino, neumotórax, neumoperitoneo, neumoretroperitoneo, enfisema subcutáneo; en la ecografía abdominal podrá encontrarse líquido libre, y signos de neumoperitoneo; sin embargo, se prefiere la tomografía computarizada porque presenta mucha más sensibilidad y especificidad para el hallazgo de los signos radiológicos señalados, incluyendo aquellos que no son posibles identificarlos con los métodos antes descritos, como son engrosamiento de la pared de duodeno, interrupción de la progresión de contraste y la presencia de gas, fluido o contraste extraluminal. Si se sospecha en la presencia de una fístula, la realización de una fistulografía es necesaria para identificar el origen y la localización exacta de la fístula, también puede usarse una colángiografia transhepática percutánea o una colángiografia retrógrada endoscópica. (Asensio et al., 2005; Durán Muñoz Cruzado et al., 2019; García Santos et al., 2015; Perea Del Pozo et al., 2019; Sánchez Chapado et al., 1998)
El tratamiento de las lesiones duodenales es muy variado desde un manejo conservador clínico, hasta un manejo quirúrgico, dependiendo siempre del tipo y la causa de la lesión duodenal. (Aiolfi et al., 2019; García Santos et al., 2015; Jiménez Cubedo et al., 2018; Perea Del Pozo et al., 2019; Rodríguez García et al., 2019)
En el siguiente cuadro se resumen algunas técnicas y procedimientos para reparar una lesión duodenal:
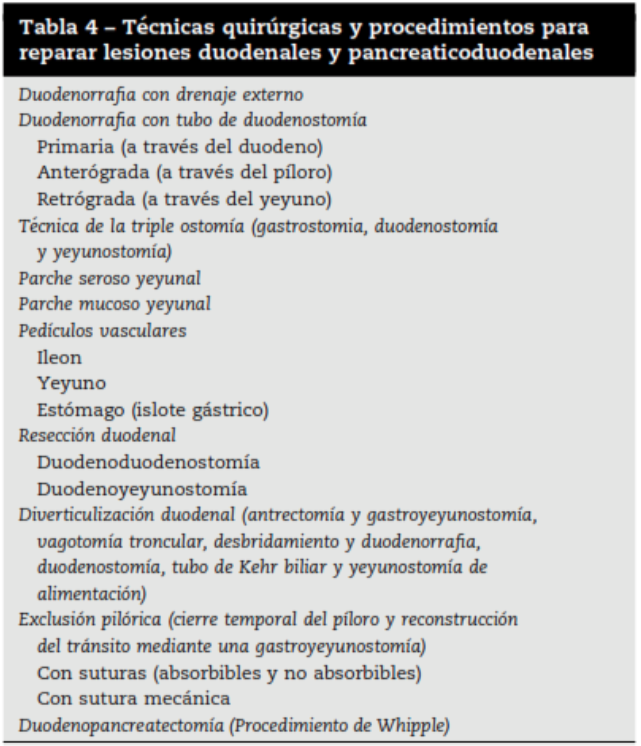
Tomado de: (García Santos et al., 2015)
El tratamiento de las fístulas entero-cutáneas es complejo, y muchas de las veces infructuoso, para su tratamiento y su manejo es necesario manejar adecuadamente el balance hídrico, la nutrición, un control adecuado de la infección con antibióticos, control de la herida, y muchos cirujanos han usado varias técnicas quirúrgicas para su resolución como son oclusión de la fístula con sonda Foley, uso de látex, goma, colgajos musculares entre otros, muchas veces sin resultados satisfactorios. Algunos autores han descripto el uso del sistema de vacío y compactación (SIVACO) para un adecuado control de la herida, ayudando a un cierre más temprano de la misma y disminuyendo la infección ocasionada, describiendo el uso de este elemento y con una resolución adecuada en pacientes con fístulas enterales y/o peritonitis purulentas de difícil manejo. (Berreta, 2013; Vincench Medina et al., 2012).
Caso clínico
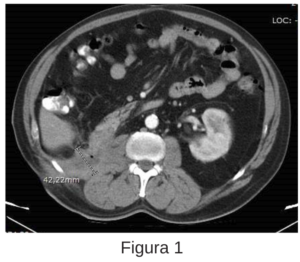
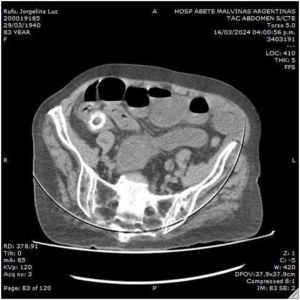
Paciente masculino de 61 años, hipertenso con antecedente de apendicectomía convencional hace 10 años, nefrectomía derecha por atrofia renal derecha en 2011, laparotomía exploratoria por abdomen agudo oclusivo 2005. Paciente con cuadro clínico de 1 semana de evolución, caracterizado por dolor lumbar derecho de moderada intensidad por lo cual es valorado por servicio de urología, quienes realizan eco de abdomen, donde se encuentra a nivel de celda renal derecha una imagen irregular de bordes no definidos, heterogénea, predominantemente hipoecoica, sin señal Doppler color, la cual mide 61x53x32mm, compatible con colección, dicha imagen con trayecto hasta cerca de plano cutáneo, iniciando manejo antibiótico con Piperacilina tazobactam 4,5g/cada seis horas. Se realiza a los 4 días Tomografía computarizada (TC) de abdomen (figura 1) evidenciando en celda renal derecha colección con diámetro máximo de 62 x 42 x 15mm, con burbujas aéreas en su interior, que discurre dirigiéndose hasta tejido celular subcutáneo, sin evidenciar extravasación de contraste, por lo cual se decide conducta quirúrgica.
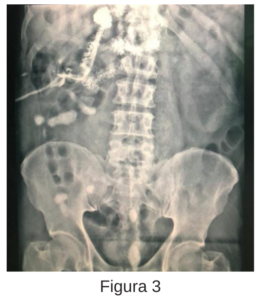
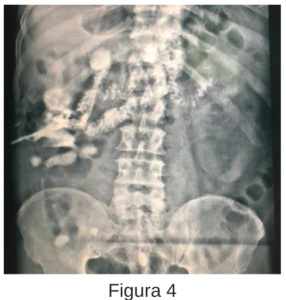
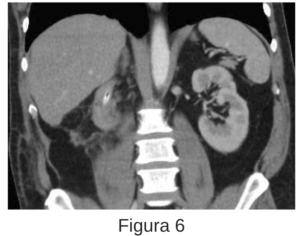
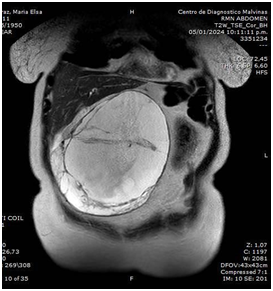
Se realiza por el servicio de urología lumbotomía más drenaje de colección retroperitoneal derecha, donde se evidencia salida abundante de líquido purulento, dejando drenaje a nivel de celda renal. En las primeras horas postoperatorias se evidencia drenaje con débito de 100 ml de características biliosas, por lo cual se solicita interconsulta a Cirugía General. Durante la valoración, se realiza prueba de azul de Metileno, la cual resulta positiva a los 20 minutos, evidenciando además salida de líquido bilioso por el drenaje. Se decide realizar fistulografía evidenciando drenaje en interior de luz duodenal (figura 3, 4). En la TC de abdomen y pelvis simple y con contraste oral y endovenoso, informa imagen compatible con lesión duodenal, y drenaje que se extiende hasta la luz duodenal (figura 5, 6).
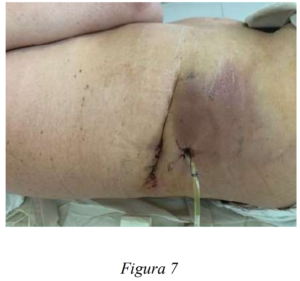
Se inicia manejo conservador de la lesión, con manejo y control estricto de balance hídrico, nutrición parenteral y antibioticoterapia (el cual se rota por sugerencia de infectología a Vancomicina + Imipenem), se inicia octreotide 20mg IM (3 días), evidenciando a las 24 horas, salida de contenido bilioso por herida (figura 7, 8) y drenaje con 800 ml de líquido bilioso, paciente al momento afebril, con varias emesis biliosas, hemodinámicamente estable, abdomen blando, depresible, con dolor y defensa voluntaria a la palpación profunda en hipocondrio y flanco derecho, herida en región lumbar afrontada con débito bilioso espontáneo.
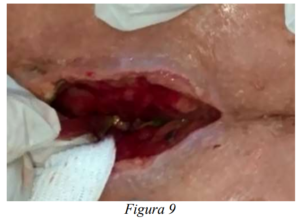
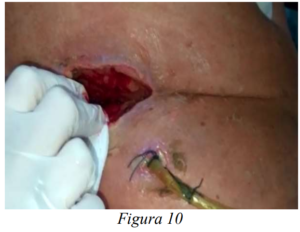
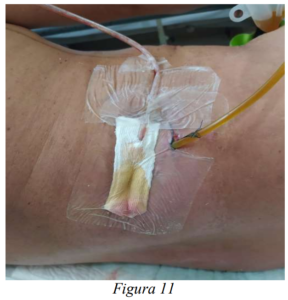
Se realiza laparotomía exploratoria más drenaje de colección de pared abdominal más duodenostomia sobre catéter percutáneo, en procedimiento quirúrgico se identifican múltiples adherencias y tejido fibroso que dificultan exploración adecuada de duodeno, al identificarse lesión duodenal en cara lateral de segunda porción, se realiza duodenostomía, a las 72 horas paciente con drenaje a partes blandas con 30ml serohemático, duodenostomia con 80ml bilioso, se observa débito bilioso por herida por lo cual se coloca SIVACO (Figura 9, 10, 11). Al octavo día postoperatorio, paciente con débito de 260ml bilioso por SIVACO y 120ml bilioso por duodenostomía, con drenaje a pared abdominal nulo por lo cual este último se retira, se inicia dieta líquida vía oral, observando en los siguientes días un aumento de 400 y 700ml biliosos del SIVACO y duodenostomía respectivamente, se coloca drenaje de duodenostomía de aspirativo a brocal, y al 13 día postoperatorio por endoscopia se coloca k 108 a nivel de 4 porción de duodeno, se suspende dieta oral y se inicia dieta enteral por k 108 con Peptisorb 250ml cada 6 horas, con tolerancia adecuada, al suspender vía oral, se evidencia descenso paulatino de producción de SIVACO y duodenostomia, inicialmente a 200ml y 400ml biliosos respectivamente, posteriormente al 20 día postoperatorio paciente con SIVACO con escaso líquido bilioso y duodenostomia con 200ml biliosos, por lo cual se eleva bolsa de duodenostomía a 1 metro del nivel de paciente, con lo cual este presenta un débito nulo y SIVACO presenta débito escaso líquido seroso, se inicia dieta oral blanda sin alterarse débitos de drenajes.
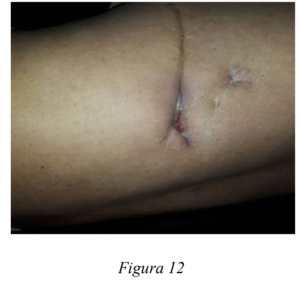
Se retira sistema de vacío y compactación al 25 día posoperatorio, evidenciando cierre de planos profundos de lumbotomía, con tejido de granulación, se inicia curaciones con azúcar, con cierre de herida. Paciente que al 28 día posoperatorio tolera dieta, sin registros febriles, con cierre adecuado de herida de lumbotomía (figura 12) y cicatrización de herida de laparotomía, paciente cumple esquema antibiótico con Imipenem + vancomicina, se da egreso hospitalario.
Discusión
Al revisar la literatura, encontramos que la lesión duodenal es poco frecuente, y las causas más frecuentes de estas son las traumáticas y por úlcera duodenal; las lesiones duodenales, secundarias o producidas como complicación de un procedimiento quirúrgico son muy poco frecuentes (Aiolfi et al., 2019; García Santos et al., 2015; Gutiérrez & Martínez, 2009; Rodríguez García et al., 2019; Sepúlveda-Agudelo, 2011; Viñas Trullen et al., 2007), por lo cual es importante reportar estas, cuando se producen.
Al igual que señalan (Asensio et al., 2005; Durán Muñoz Cruzado et al., 2019; García Santos et al., 2015; Perea Del Pozo et al., 2019; Sánchez Chapado et al., 1998), para el diagnóstico de fístula duodenal, a más de la clínica evidenciada, se realizó estudios de imagen, para determinar el nivel de la lesión y la conducta a seguir, sin embargo además de la tomografía computarizada y la fistulografía se realizó inicialmente una prueba de azul de Metileno, previa a las mismas, siendo positiva a los 20 minutos lo cual nos señalaba que le lesión sospechada de intestino delgado por las características es alta.
Con los estudios de imagen se determinó lesión de duodeno, la misma no se pudo reparar en una primera instancia de forma quirúrgica como lo señalan García Santos et al. (2015); Perea-Del Pozo et al. (2019) quienes señalan, que el diagnóstico temprano, y la reparación temprana de una lesión duodenal disminuyen la morbimortalidad, en nuestro paciente no se pudo realizar por la anatomía difícil del mismo, ocasionada por sus antecedentes quirúrgicos, por este motivo se manejó como una fístula duodenocutánea.
Nosotros establecimos pautas para un mejor manejo de las fístulas entero-cutáneas, basados en los artículos revisados, entre estos: Durán Muñoz-Cruzado et al. (2019); Martínez-Ordaz et al. (2003); Medina et al. (2012); Sánchez Chapado et al. (1998); Wainstein & Beninka (2014); Berreta (2013); Vincench Medina et al. (2012). Dentro de las pautas establecidas tenemos: 1) un adecuado manejo hidroelectrolítico, 2) tratamiento de la infección, 3) Soporte nutricional, parenteral, enteral o mixto, teniendo presente que pacientes con peritonitis, abdomen abierto, fístula de alto débito los requerimientos de carbohidratos son de 20-30/kcal/día y de grasas de 0,8 a 2,5g/kg/día, 4) control de débito intestinal con fármacos análogos de somatostatina y antidiarreicos, para reducir el débito de la fístula, 5) control local de la herida.
En nuestro paciente se usó cada una de estas pautas, como una herramienta para el manejo de la fístula duodenocutánea, debiendo aclarar que, para el control local de la herida, se usó el sistema de vacío y compactación, el cual nos ayudó a controlar mejor el débito de la fístula, a mejorar la granulación, evitar una infección en la misma e impedir que se lesione la piel por el líquido duodenal.
Este sistema ha tenido excelentes resultados en muchos pacientes con fístulas, así lo señalan Berreta (2013); Medina et al. (2012), quienes señalan que este sistema en humanos fue aplicado por primera vez por Cirujanos Argentinos, primero en por Fernandez y colaboradores y posteriormente en 1998 por Wainstein Daniel y colaboradores, quienes realizaron trabajos que señalan no sólo las indicaciones del SIVACO sino también sus excelentes resultados.
CONCLUSIONES
En la revisión de este caso clínico concluimos:
Las lesiones duodenales son poco frecuentes, en comparación a la lesión de otros órganos abdominales, y su lesión producida por una complicación quirúrgica es muy poco frecuente, pues con el tiempo ha disminuido por los avances en la medicina, en la cirugía y tecnología.
El diagnóstico temprano de una lesión duodenal y la reparación quirúrgica temprana si es necesaria disminuye la morbimortalidad.
Las fístulas son de difícil manejo, y para un adecuado tratamiento es necesario un trabajo multidisciplinario con nutrición, imagenología, cirugía, cirugía percutánea.
El SIVACO es una herramienta útil, que aplicándolo y usándolo de una forma correcta, nos permite un mejor manejo de las fístulas entero-cutáneas, así mismo acorta los días de internación.
Bibliografía
- Aiolfi, A., Matsushima, K., Chang, G., Bardes, J., Strumwasser, A., Lam, L., Inaba, K., & Demetriades, D. (2019). Surgical Trends in the Management of Duodenal Injury. Journal of Gastrointestinal Surgery, 23(2), 264–269. https://doi.org/10.1007/s11605-018-3964-x
- Asensio, J. A., Martín García, W., Petrone, P., Pardo, M., García, J. C., García Nuñez, L. M., Garcia, L., Karsidag, T., & Kuncir, E. (2005). edigraphic.com Lesiones duodenales. Parte I Duodenal lesions (Part I). In Cirujano General (Vol. 27, Issue 2, pp. 159–163).
- Baeza Herrera, C., Barrera Muñoz, C., Martínez Leo, B., Alarcón Quezada, V., & Portugal Moreno, V. (2012). Perforación duodenal espontánea en lactantes. Acta Pediátrica de México, 33(1), 5–8. https://doi.org/10.18233/APM33No1pp5-8
- Berreta, J. (2013). La compactación abdominal aspirativa. Sus indicaciones hoy. Medicina Intensiva, 30.
- Castellví Valls, J., Pozuelo, O., Vallet, J., Sueiras, A., Gil, V., Espinosa, J., & Pi, F. (2006). Divertículo duodenal perforado. Cirugia Espanola, 80(3), 174–175. https://doi.org/10.1016/S0009-739X(06)70948-4
- Durán Muñoz Cruzado, V., Tallón Aguilar, L., Tinoco González, J., Sánchez Arteaga, A., Tamayo López, M., Pareja Ciuró, F., & Padillo Ruiz, J. (2019). Actualización sobre el manejo de la fístula enterocutánea y fístula enteroatmosférica Revisiones temáticas en Cirugía de Urgencias Update on the management of enterocutaneous fistula and enteroatmospheric fistula. Cirugía Andaluza, 30(1), 40–47.
- El Ters, E. (2002). Urgencias quirúrgicas digestivas en oncología. Rev. Méd. Urug, 18, 211–224.
- García Santos, E., Soto Sánchez, A., Verde, J. M., Marini, C. P., Asensio, J. A., & Petrone, P. (2015). Lesiones duodenales secundarias a traumatismo: Revisión de la literatura. In Cirugia Espanola (Vol. 93, Issue 2, pp. 68–74). Elsevier Doyma. https://doi.org/10.1016/j.ciresp.2014.08.004
- Guardado Bermúdez, F., Ardisson Zamora, F. J., Rojas González, J. D., Medina Benítez, A., & Corona Suárez, F. (2013). Divertículo duodenal perforado. Reporte de caso y opciones de tratamiento. Cirugia y Cirujanos, 81(4), 340–343.
- Gutiérrez, V. P., & Martínez, C. J. A. (2009). Complicaciones de las úlceras pépticas. In Enciclopedia de Cirugía Digestiva, F Galindo. Vols. II-209 (pp. 1–14). https://sacd.org.ar/wp-content/uploads/2020/05/dnueve.pdf
- Jiménez Cubedo, E., López Monclús, J., Lucena de la Poza, J. L., González Alcolea, N., Calvo Espino, P., García Pavia, A., & Sánchez Turrión, V. (2018). Review of duodenal perforations after endoscopic retrograde cholangiopancreatography in Hospital Puerta de Hierro from 1999 to 2014. Revista Espanola de Enfermedades Digestivas : Organo Oficial de La Sociedad Espanola de Patologia Digestiva, 110(8), 515–519. https://doi.org/10.17235/reed.2018.5255/2017
- Martínez Ordaz, J. L., Luque de León, E., Suárez Moreno, R. M., & Blanco Benavides, R. (2003). Fístulas enterocutáneas postoperatorias. In Gaceta Medica de Mexico (Vol. 139, Issue 2, pp. 144–151).
- Perea Del Pozo, E., De La Herranz Guerrero, P., Tallón Aguilar, L., López Ruiz, J., Oliva Mompeán, F., & Padillo Ruiz, J. (2019). Manejo de las perforaciones duodenales post-CPRE Revisiones temáticas en Cirugía de Urgencias Management of duodenal perforations post-endoscopic retrograde cholangiopancreatography. Cirugía Andaluza, 30(1), 72–76.
- Rodríguez García, J. A., Ponce Escobedo, A. N., Pérez Salazar, D. A., Sepúlveda Benavides, C. A., Uvalle Villagómez, R. A., & Muñoz Maldonado, G. E. (2019). Duodenal injury in blunt abdominal trauma. Case report and literature review. Cirugia y Cirujanos (English Edition), 87, 53–57. https://doi.org/10.24875/CIRU.19000779
- Sánchez Chapado, M., Guil Cid, M., & Angulo, J. C. (1998). Fístulas postcirugía renal. Clínicas Urológicas de La Complutense, 6, 391–399.
- Sepúlveda-Agudelo, J. (2011). Complicaciones laparoscópicas asociadas a la técnica de entrada. Revista Colombiana de Obstetricia y Ginecologia, 62(1), 88–93. https://doi.org/10.18597/rcog.243
- Tienza, A., Velis, J., Algarra, R., Romero, L., Barba, J., & Berián, J. (2012). pos protatectomia. In An. Sist. Sanit. navar: Vol. 35 (3) (pp. 507–509).
- Vieiro, M., Gómez, R., Bra, E., Domínguez, I., De la Fuente, M., Díaz, D., Anisa, O., & De la Cruz, F. (2013). Traffic jam in the duodenum: Imaging and pathogenesis of Bouveret syndrome. Journal of Emergency Medicine, 45(4). https://doi.org/10.1016/j.jemermed.2013.04.058
- Viñas Trullen, X., Feliu Palà, X., Salazar Terceros, D., Macarulla Sanz, E., Castro, C. I., Bacardit, J. B., Abad Ribalta, J. M., Besora Canal, P., Claveria Puig, R., & Fernández Sallent, E. (2007). Tratamiento laparoscópico de la úlcera duodenal perforada. Cirugia Espanola, 81(2), 96–98. https://doi.org/10.1016/S0009-739X(07)71271-X
- Vincench Medina, M., Perez Pupo, A., Morales Ochoa, A. I., Ilich, V., & Holguín, L. (2012). Nuevos enfoques en el tratamiento de las fístulas enterocutáneas New Approaches in Treatment of Enterocutaneous Fistulae. Correo Científico Médico de Holguín, 16 (1), 1–15. https://www.medigraphic.com/pdfs/correo/ccm-2012/ccm121m.pdf
- Wainstein, D. E., & Beninka, E. (2014). FÍSTULAS ENTEROCUTÁNEAS. In Enciclopedia de Cirugía Digestiva, F Galindo y colaboradores. TOMO II – 255 (pp. 1–28). https://sacd.org.ar/wp-content/uploads/2020/05/dcincuentaycinco.pdf